Guías ESC 2025: Miocarditis y Pericarditis
- Dr. Alex David Sotomayor Julio
- septiembre 29, 2025
- Guías y Consensos
- Alex Sotomayor, consejo miocardiopatías SIAC, guías, miocarditis, pericarditis
- 0 Comments
Comentario editorial en español en representación de la Sociedad Interamericana de Cardiología (SIAC)
Por Dr Alex Sotomayor1 y Dr Cristhian Emmanuel Scatularo2
- Miembro del Consejo de Lideres emergentes – Sociedad Interamericana de Cardiología (SIAC)
- Director del Consejo de Miocardiopatías y enfermedades del pericardio – Sociedad Interamericana de Cardiología (SIAC)
INTRODUCCIÓN
Las Guías ESC 2025 representan la primera directriz integral que aborda el espectro completo de enfermedades inflamatorias del miocardio y el pericardio, introduciendo el término Síndrome Miopericárdico Inflamatorio (SMPI). Estas guías hacen hincapié en un cambio de paradigma hacia un diagnóstico no invasivo avanzado, particularmente con el papel crucial de la Resonancia Magnética de corazón (RMC), y un enfoque de tratamiento personalizado y multidisciplinario. Se destacan las presentaciones clínicas, la estratificación del riesgo y las opciones terapéuticas específicas, así como la importancia del seguimiento y la restricción de la actividad física.
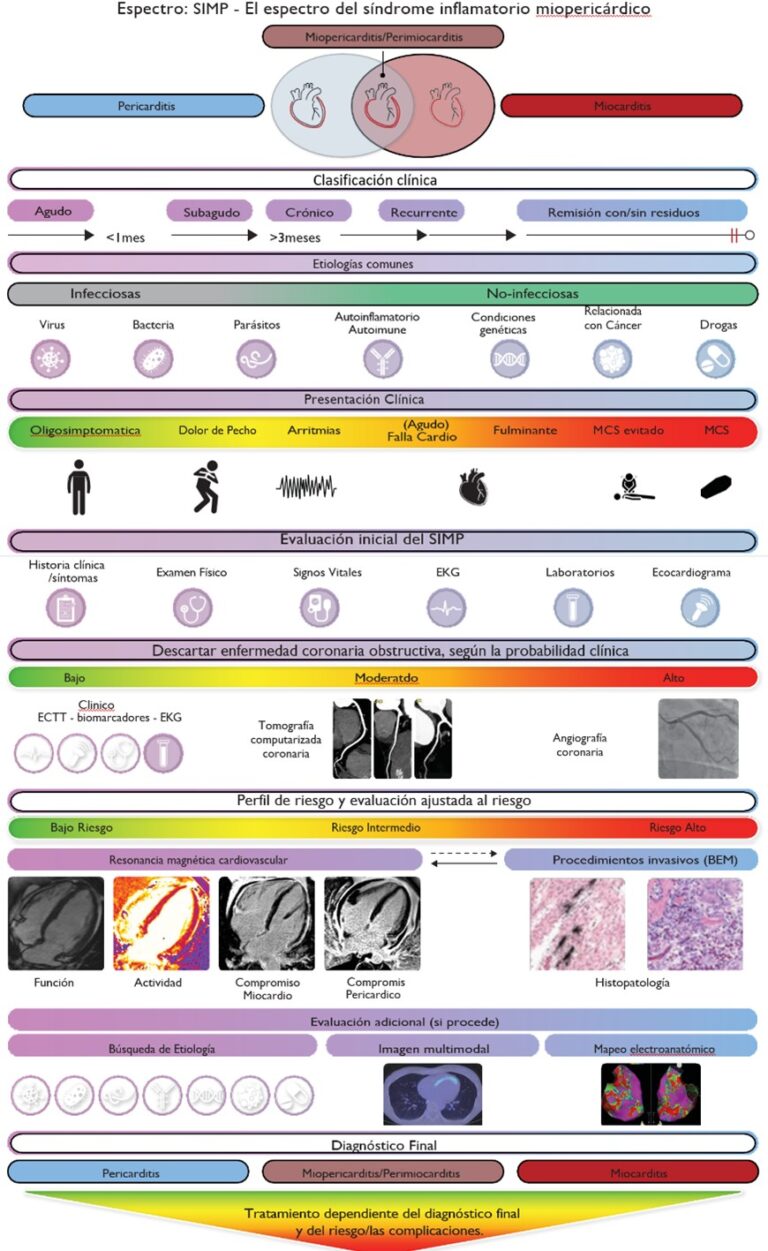
Se introduce el término Síndrome Miopericárdico Inflamatorio (SMPI) como un término paraguas o abarcativo durante el proceso diagnóstico inicial hasta que se realiza el diagnóstico final y específico, cuyo objetivo es aumentar la conciencia sobre el espectro de la enfermedad y permitir un diagnóstico oportuno y un mejor manejo. El SMPI abarca desde la miocarditis aislada hasta la pericarditis aislada, pasando por formas mixtas como la miopericarditis (pericarditis predominante con afectación miocárdica) y la perimiocarditis (miocarditis predominante con afectación pericárdica). Aunque la biopsia endomiocárdica (BEM) sigue siendo relevante para tipos histológicos y etiologías específicas, la guía destaca que la imagen de modalidades múltiples se ha convertido en una piedra angular para el diagnóstico de la inflamación miocárdica y pericárdica, y la resonancia magnética cardiovascular (RMC) juega un papel crucial (Figura 1).
Figura 1: resumen gráfico de la Guía ESC 2025 para el manejo de miocarditis y pericarditis
EPIDEMIOLOGÍA, CLASIFICACIÓN Y ESTADIOS
Epidemiología:
- Miocarditis: La incidencia es variable, pero un registro reportó 6.3–8.6 casos por 100,000 habitantes, predominantemente en hombres jóvenes. La prevalencia global es de 4.2–8.7 por 100,000 en el rango de 35 a 39 años. Los hombres y los pacientes más jóvenes son más propensos a ser diagnosticados, posiblemente debido a un sesgo diagnóstico. En niños menores de 2 años, la distribución por sexo es equilibrada.
- Pericarditis: La incidencia se estima en 3–32 casos por 100,000 personas-año. Similar a la miocarditis, afecta más a hombres y personas jóvenes. La recurrencia es de un 20%–30% de los pacientes en 18 meses después del primer episodio, aumentando al 50% después de la primera recurrencia.
Clasificación y Estadios: La guía propone una terminología clínica para guiar el manejo, incluyendo estadios agudos, subagudos y crónicos para miocarditis y pericarditis (Tabla 1).
Tabla 1: terminología y definiciones
Terminología | Definición |
SMPI | síndromes inflamatorios miocárdicos y pericárdicos |
Miopericarditis | Predominio de pericarditisᵃ |
Perimiocarditis | Predominio de miocarditisᵇ |
Miocarditis aguda | Duración de los síntomas ≤4 semanas. Fulminante si: |
Miocarditis complicada | MA y ≥1 de los siguientes: |
Pericarditis aguda | Duración de los síntomas ≤4 semanas |
Miocarditis subaguda/en curso | Duración de los síntomas >4 semanas a ≤3 meses |
Pericarditis subaguda/incesanteᶜ | Duración de los síntomas >4 semanas a ≤3 meses |
Miocarditis/pericarditis crónica | Duración de los síntomas >3 meses |
Miocardiopatía inflamatoria | Miocarditis crónica en asociación con disfunción cardíaca y remodelado ventricular con fenotipo clínico de hipocinético, ya sea dilatado o no dilatado con o sin sustrato arrítmico |
Miocarditis/pericarditis recurrente | Nuevos síntomas o actividad de la enfermedad después de la remisión clínica |
Remisión sin residuales | Regresión/ausencia de síntomas, normalización de ECG, biomarcadores, anormalidades en imagen (ecocardiografía y RMC) |
Remisión con residuales | Regresión/ausencia de síntomas, persistencia de anormalidades en ECG, biomarcadores y/o imagen (anormalidades funcionales y/o estructurales en ecocardiografía o RMC) |
a Pacientes con criterios definitivos de pericarditis y biomarcadores elevados de lesión miocárdica (troponina I o T de alta sensibilidad fracción CK-MB) sin deterioro regional o global de la función ventricular izquierda de nueva aparición en la ecocardiografía o la RMC.
b Pacientes con criterios definitivos de pericarditis y biomarcadores elevados de lesión miocárdica (troponina I o T de alta sensibilidad, fracción CK-MB) con deterioro regional o global de la función ventricular izquierda de nueva aparición en la ecocardiografía o la RMC.
c Pericarditis incesante/continua: el término «pericarditis incesante» describe a los pacientes con síntomas persistentes sin un intervalo libre de síntomas de más de 4 semanas a pesar del tratamiento médico completo según las directrices (incluidos los corticosteroides), o aquellos que recaen tempranamente durante la reducción gradual de la dosis.
CRITERIOS DIAGNÓSTICOS CLAVE
Nuevos Criterios Diagnósticos: La guía propone nuevos criterios de diagnóstico basados en la presentación clínica, hallazgos de apoyo y pruebas de RMC o BEM (Tabla 2 y Figura 2). Abordaremos algunos estudios complementarios claves en el diagnóstico específico del SMPI y finalmente cuales son las banderas rojas para sospechar cuadros de mayor relevancia clinica
Tabla 2: criterios diagnósticos
SIMP | Miocarditis | Pericarditis |
Si los criterios diagnósticos para miocarditis / pericarditis son cumplidos
| ||
Definida | Presentación clínicaᵇ y comprobada por RMC o BEM | Presentación clínicaᵇ con >1 criterio adicional |
Posible | Presentación clínicaᵇ con al menos 1 criterio adicional | Presentación clínicaᵇ con 1 criterio adicional |
Improbable/rechazada | Solo presentación clínicaᵇ sin criterios adicionales | Solo presentación clínicaᵇ sin criterios adicionales |
Criterios adicionales más allá de la presentación clínicaᵇ
| ||
Clínicosᵇ | Hallazgos no específicos | Roce pericárdico |
ECGc | Cambios ST-T | Depresión PR, elevación difusa de ST |
Biomarcadores | Elevación de troponina | Elevación de proteína C reactiva |
Imágenesᵈ | Alteración del strain, alteraciones segmentarias, reducción FE | Nuevo/empeoramiento de derrame pericárdico |
a Pacientes con criterios definitivos de pericarditis y biomarcadores elevados de lesión miocárdica (troponina I o T de alta sensibilidad fracción CK-MB) sin deterioro regional o global de la función ventricular izquierda de nueva aparición en la ecocardiografía o la RMC o pacientes con criterios definitivos de pericarditis y biomarcadores elevados de lesión miocárdica (troponina I o T de alta sensibilidad, fracción CK-MB) con deterioro regional o global de la función ventricular izquierda de nueva aparición en la ecocardiografía o la RMC.
b Espectro clínico variables desde el paciente oligosintomático, dolor torácico, arritmias, insuficiencia cardíaca aguda, insuficiencia cardíaca fulminante, muerte cardíaca súbita abortada, muerte cardíaca súbita.
c Si se observan cambios en el ECG, siempre se debe considerar/descartar la miocarditis.
d ver abordaje diagnóstico
MIOCARDITIS:
- RMC: es fundamental para el diagnóstico no invasivo de la inflamación miocárdica y pericárdica, utilizando los criterios actualizados de Lake Louise, los cuales establecen la necesidad de al menos un criterio T2-basado (edema miocárdico por T2 mapping o secuencias T2-weighted) y al menos un criterio por T1 (lesión tisular por T1 mapping, aumento del volumen extracelular o realce tardío con gadolinio de patrón no isquémico).
- Biomarcadores: se deben dosar en forma rutinaria la Proteína C-reactiva (PCR) para inflamación (elevada en hasta 80% de los casos de pericarditis y miocarditis aguda), troponina (elevación indica lesión miocárdica), y péptido natriurético tipo B N-terminal (NT-proBNP) para insuficiencia cardíaca. Otros biomarcadores como TNF-α, IL-1β, IL-6, IL-17A, anticuerpos cardíacos específicos y sST2 pueden ser útiles en circunstancias específicas.
- BEM: útil en pacientes de alto riesgo y en algunos casos dudosos cuando el conocimiento del subtipo histológico y la identificación de una posible etiología viral son importantes para terapias dirigidas
- Estudios específicos no invasivos para evaluar la etiología: dosaje de anticuerpos ante la sospecha de etiología viral (enterovirus, adenovirus, parvovirus B19, herpesvirus, influenza, coronavirus), dosaje de marcadores de enfermedades sistémicas o autoinmunes (LES, esclerodermia, AR, linfocítica, eosinofílica, de células gigantes, sarcoidosis cardíaca), dosaje de drogas o fármacos (inhibidores de puntos de control inmunes), y afecciones genéticas.
PERICARDITIS
- Clínica: El síntoma principal es el dolor torácico (85–90% de los casos), típicamente agudo y pleurítico, que mejora al sentarse e inclinarse hacia adelante y empeora con la inspiración, el decúbito o la deglución. Puede haber disnea (más común en ancianos), o signos/síntomas de insuficiencia cardíaca derecha cuando existe pericarditis constrictiva. La arritmia es rara y usualmente se presenta como fibrilación auricular. Un hallazgo adicional es el frote pericárdico (≤33% de los casos) causado por la fricción entre las capas inflamadas.
- Imagen: La RMC es superior para caracterizar tejido y puede mostrar edema pericárdico y/o realce tardío con gadolinio (RTG). La tomografía computarizada también puede evidenciar realce del pericardio inflamado y su neovascularización. El ecocardiograma es útil para detectar nuevo o progresivo derrame pericárdico (presente en hasta 60% de los casos).
- Biomarcadores: se deben medir en forma rutinaria PCR (elevada en 79–90% de los casos), troponina, NT-proBNP, velocidad de sedimentación globular y leucocitosis neutrofílica.
- ECG: Aunque los cambios electrocardiográficos se han considerado característicos, el pericardio es eléctricamente silencioso; por lo tanto, las alteraciones del ECG reflejan inflamación concomitante del miocardio, lo que debe motivar la evaluación de posible miocarditis asociada.
- Etiología: Frecuentemente es Idiopática o viral (la más común en países desarrollados: >80% en ambulatorios y ~50% en hospitalizados). La Tuberculosis es la principal causa en regiones endémicas (70% de los casos), especialmente en pacientes con VIH. Post-lesión cardíaca en aumento por el mayor número de procedimientos intervencionistas y cirugía (síndrome postlesión cardíaca, Post cateterismo cardíaco). Otras causas pueden ser Enfermedades inflamatorias sistémicas/autoinmunes, cáncer (pulmón, mama, linfoma, leucemia).
- Recurrencias: 5–15% de los casos pueden asociarse a mutaciones genéticas relacionadas con enfermedades autoinflamatorias monogénicas, principalmente fiebre mediterránea familiar (FMF) y síndrome periódico asociado al receptor del TNF (TRAPS). También se sospecha predisposición genética o mecanismo inmunomediado en pacientes con múltiples recurrencias.
Figura 2: probabilidad clínica en el diagnóstico de miocarditis y pericarditis
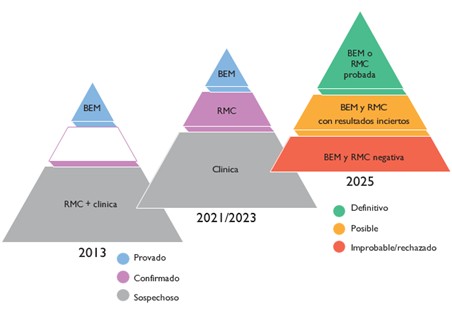
Banderas Rojas (Red Flags) para SMPI: se enfatiza la identificación temprana de banderas rojas clínicas, serológicas y/o de imagen para sugerir el diagnóstico de SMPI y guiar la estratificación del riesgo (Tabla 3).
Miocarditis | Pericarditis |
-Síndrome gripal o gastroenteritis reciente o concomitante. -Dolor torácico similar al infarto. -Palpitaciones. -Síntomas de insuficiencia cardíaca. -Cambios en el ECG. -Arritmias ventriculares (aisladas, complejas). -Síncope. -Inestabilidad hemodinámica. -Elevados marcadores de lesión miocárdica (As-Tn, elevación de CK-MB). -Elevados marcadores de IC (NT-proBNP). -Movimiento anormal de la pared, aumento del grosor de la pared y/o deterioro de la función sistólica en las imágenes. – RMC con edema miocárdico y/o RTG | -Síndrome gripal o gastroenteritis reciente o concomitante. -Dolor torácico pleurítico/similar al infarto. -Síntomas de insuficiencia cardíaca derecha y signos de constricción. -Fiebre. -Rozamientos pericárdicos. -Elevación de la proteína C reactiva. -Derrame pericárdico. -Derrame pleural. Poliserositis. -Imágenes de resonancia magnética cardíaca con edema pericárdico y/o realce tardío de contraste.
|
Tabla 3. BANDERAS ROJAS
AS-Tn: Troponina de alta sensibilidad, CK-MB: Creatina quinasa MB, IC: Insuficiencia cardíaca
PRESENTACIONES CLÍNICAS Y ESTRATIFICACIÓN DEL RIESGO
MIOCARDITIS
- Síntomas Generales: El síntoma más común es el dolor torácico (infarto-like en miocarditis, pleurítico en pericarditis). Otros incluyen disnea, arritmias, y síncope. El dolor torácico precordial es el más frecuente (75% de los casos), a menudo con troponina elevada y alteraciones del ECG que imitan un síndrome coronario agudo. El pronóstico es excelente en casos de bajo riesgo con FEVI preservada.
- Insuficiencia Cardíaca (IC): Presentación de alto riesgo, especialmente con disfunción ventricular izquierda (FEVI ≤40%). La miocarditis fulminante con IC tiene mayor riesgo de muerte o trasplante cardíaco.
- Arritmias: Amplio espectro, desde fibrilación auricular hasta arritmias ventriculares. Las arritmias ventriculares sostenidas son de alto riesgo, incluso con FEVI normal. Se debe considerar el examen genético en pacientes con presentación arrítmica.
- Muerte Súbita Cardíaca (MSC): Una causa importante en adultos jóvenes, a menudo asintomática. El realce tardío de gadolinio (RTG) en la RMC, especialmente anteroseptal, se asocia con mayor mortalidad y arritmias mayores.
- Base Genética: Las variantes genéticas, especialmente en proteínas desmosomales y sarcoméricas, pueden predisponer a miocarditis aguda y recurrente y afectar la gravedad de la enfermedad.
PERICARDITIS
- Pericarditis Aguda: Dolor torácico pleurítico/posicional (>80% de los casos). Fiebre (>38°C en 70%), PCR elevada (80%-90%), derrame pericárdico (hasta 60%). La elevación de troponina en 20-30% de los casos sugiere miopericarditis.
- Pericarditis Incesante/Recurrente: Síntomas persistentes sin remisión clara, o recurrencia después de un intervalo asintomático.
- Derrame Pericárdico: Inflamatorio (exudado) o no inflamatorio (trasudado).
- Taponamiento Cardíaco: Condición de riesgo vital donde el derrame compromete el llenado diastólico.
- Pericarditis Constrictiva: Afección crónica con engrosamiento y fibrosis del pericardio que impide el llenado diastólico. Puede ser transitoria o permanente.
Tabla 4. ESTRATIFICACIÓN DEL RIESGO SEGÚN LA PRESENTACIÓN
RIESGO | ALTO RIESGO | RIESGO INTERMEDIO | BAJO RIESGO |
MIOCARDITIS | • Insuficiencia cardiaca aguda/choque cardiogénico | • Disnea de nueva aparición/progresiva | • Síntomas estables u oligosintomáticos |
CRITERIOS DE IMAGEN | • FEVI recientemente reducida (<40%)ᵃ | • FEVI recientemente reducida (41%–49%) y/o anomalías segmentarias | • FEVI preservada (≥50%) sin LGE o LGE limitado (<2 segmentos) en RMC |
PERICARDITIS | • Signos y síntomas de taponamiento cardiaco | • Signos y síntomas de insuficiencia cardiaca derecha | • Respuesta adecuada al tratamiento en 1–2 semanas |
CRITERIOS DE IMAGEN | • Gran derrame pericárdico (≥20 mm en diástole final) | • Derrame pericárdico moderado–grande (10–20 mm en diástole final) | • Ausencia o derrame leve |
ABORDAJE DIAGNÓSTICO
- Enfoque Multidisciplinario y Adaptado al Paciente: El abordaje diagnóstico debe adaptarse a la gravedad, la respuesta al tratamiento y el riesgo individual.
- Evaluación Inicial: Historia clínica, examen físico, biomarcadores (troponina, PCR, NT-proBNP), ECG, ecocardiografía, radiografía de tórax.
- Ecocardiografía: Primera línea, evalúa tamaño de cámaras, función ventricular, espesor de la pared, y derrame pericárdico. Detecta disfunción global/diastólica, anomalías de la pared, y disfunción del VI/VD.
- RMC: «Estándar de oro» para cuantificar la función biventricular y detectar anomalías de la pared. Diferencia el tejido miocárdico y detecta inflamación y fibrosis. Es crucial para pericarditis (engrosamiento, edema, RTG).
- Tomografía Computarizada (TC): Útil para excluir enfermedad coronaria (EC) y evaluar el pericardio (engrosamiento, calcificaciones, masas, derrames loculados).
- Medicina Nuclear (FDG-PET): Considerada una alternativa si la RMC no es adecuada (arritmias, artefactos por dispositivos). Especialmente útil para la sarcoidosis cardíaca.
- BEM: Identifica subtipos histológicos y etiología viral/inmune. Recomendada en pacientes de alto riesgo o riesgo intermedio que no responden a la terapia convencional.
- Biopsia Pericárdica: Raramente indicada en casos complicados no respondedores o con alta sospecha de etiología específica (tumores, infecciones).
- Autopsia: Recomendada en todas las muertes súbitas cardíacas (MSC) en menores de 50 años para evaluar miocarditis aguda y detectar enfermedades cardíacas hereditarias subyacentes.
TRATAMIENTO
MIOCARDITIS: Aliviar síntomas, prevenir complicaciones (recurrencias, mortalidad, constricción, IC, arritmias). Individualizado según etiología y presentación (TABLA 5).
- Terapia No Farmacológica: Restricción de actividad física más allá de actividades sedentarias hasta la remisión clínica completa, con normalización de marcadores inflamatorios y de imagen. El regreso al trabajo y la actividad física debe ser gradual y supervisado.
- Terapia Farmacológica: Principios Generales: Soporte general (terapia para IC), antiarrítmicos, y terapia específica según etiología.
- Casos No Complicados: Aspirina o AINEs para dolor torácico. Colchicina concomitante para prevenir recurrencias.
- Miocarditis Aguda: Alta tasa de recuperación espontánea. El tratamiento depende de la gravedad y presentación clínica. La inmunosupresión con corticosteroides es controversial, salvo en miocarditis inducida por inhibidores de puntos de control inmunes (ICI) y miocarditis eosinofílica (ME).
- Miocarditis Fulminante: Soporte hemodinámico (inotrópicos, vasopresores, Soporte Circulatorio Mecánico (SCM)). BEM temprana para identificar subtipo y considerar inmunosupresión.
- Miocarditis Subaguda/Crónica: Tratamiento de la IC según las guías. La terapia antiviral es poco beneficiosa.
- Terapias Específicas: Corticosteroides (linfocítica virus-negativa, eosinofílica, de células gigantes, sarcoidosis cardíaca), antibióticos (Lyme, Chagas), inmunosupresores adicionales (azatioprina, micofenolato mofetil, ciclosporina, metotrexato, ATG, rituximab, infliximab, adalimumab, abatacept, alemtuzumab) para formas específicas.
- Terapia Quirúrgica: Trasplante cardíaco o dispositivos de asistencia ventricular (DAV) en casos refractarios.
- Técnicas Intervencionistas y Soporte Mecánico Circulatorio (SMC): Trasplante cardíaco o dispositivos de asistencia ventricular (DAV) en casos refractarios.
Tabla 5. Tratamiento de miocarditis, clase de recomendación y nivel de evidencia
Recomendaciones | Clase | Nivel |
Tratamiento de los síntomas | ||
Se debe considerar el uso de AINE (junto con inhibidores de la bomba de protones) en pacientes con síntomas asociados a pericarditis para reducir los síntomas. |
IIa |
C |
Se debe considerar el uso de colchicina en pacientes con miopericarditis para reducir las recurrencias. | IIa | B |
Tratamiento de la insuficiencia cardíaca | ||
Se recomienda seguir las directrices de la ESC sobre insuficiencia cardíaca en casos de miocarditis con disfunción sistólica del ventrículo izquierdo y/o insuficiencia cardíaca para reducir los síntomas y mejorar la función del ventrículo izquierdo. |
I |
C |
Se debe considerar el tratamiento de la insuficiencia cardíaca en pacientes con miocarditis y disfunción sistólica del ventrículo izquierdo durante al menos 6 meses tras la recuperación funcional completa del ventrículo izquierdo para estabilizar la función del ventrículo izquierdo. |
IIa |
C |
Tratamiento de las arritmias | ||
Se debe considerar el uso de betabloqueantes, con una continuación de al menos 6 meses, en pacientes con miocarditis aguda, especialmente aquellos con elevación de troponina, para controlar los síntomas y prevenir las arritmias. |
IIa |
C |
Se debe considerar el tratamiento antiarrítmico en pacientes postmiocarditis con TV recurrente y sintomática para reducir la carga arrítmica. |
IIa |
C |
Tratamiento inmunosupresor | ||
Se debe considerar el uso de corticosteroides en pacientes con formas fulminantes y no infecciosas de miocarditis para estabilizar a los pacientes. |
IIa |
C |
PERICARDITIS: Aliviar síntomas, prevenir complicaciones (recurrencias, mortalidad, constricción, IC, arritmias). Individualizado según etiología y presentación (TABLA 6).
- Terapia No Farmacológica: Restricción de actividad física más allá de actividades sedentarias hasta la remisión clínica completa, con normalización de marcadores inflamatorios y de imagen. El regreso al trabajo y la actividad física debe ser gradual y supervisado.
- Terapia Farmacológica:
- Pericarditis Aguda: Aspirina/AINEs y colchicina son la primera línea para reducir recurrencias. Si los AINEs están contraindicados o no se toleran, o en caso de respuesta incompleta, corticosteroides a dosis bajas a moderadas. Gastroprotección con IBP.
- Pericarditis Incesante/Recurrente: Colchicina + Aspirina/AINEs o corticosteroides (terapia triple). Agentes anti-IL-1 (anakinra, rilonacept) son recomendados después del fracaso de la primera línea y corticosteroides, para reducir recurrencias y permitir la retirada de corticosteroides. Hidroxicloroquina puede considerarse en casos refractarios.
- Pericardiocentesis percutánea (guiada por eco o fluoroscopia) para taponamiento o derrames sintomáticos/sospechosos. Drenaje pericárdico quirúrgico en derrames purulentos o imposibilidad de percutánea.
- Pericardiotomía/ventana pericárdica en derrames recurrentes.
- Pericardiectomía para constricción crónica o CP no respondedora a terapia. Reparación de la válvula tricúspide en casos de regurgitación significativa.
Tabla 6. Tratamiento de pericarditis, clase de recomendación y nivel de evidencia
Recomendaciones | Clase | Nivel |
Se recomienda la colchicina como tratamiento de primera línea en pacientes con pericarditis, como complemento del tratamiento con aspirina/AINE o corticosteroides, para reducir las recidivas posteriores. |
I |
A |
Se recomiendan los agentes anti-IL-1 (anakinra o rilonacept) para pacientes con pericarditis recurrente tras el fracaso de los tratamientos de primera línea y los corticosteroides y la elevación de los niveles de proteína C reactiva, con el fin de reducir las recurrencias y permitir la retirada de los corticosteroides. |
I |
A |
Se recomienda la administración de dosis altas de aspirina o AINE con inhibidores de la bomba de protones como tratamiento de primera línea en pacientes con pericarditis para controlar los síntomas y reducir las recurrencias. |
I |
B |
Se debe considerar la administración de un betabloqueante en pacientes sintomáticos, a pesar del tratamiento antiinflamatorio completo, y con una frecuencia cardíaca en reposo >75 lpm, con el fin de mejorar el control de los síntomas. |
IIa |
C |
Se debe considerar el uso de agentes anti-IL-1 (anakinra o rilonacept) en casos de pericarditis incesante/recurrente con evidencia de inflamación pericárdica en la RMC tras el fracaso, las contraindicaciones y la intolerancia a los tratamientos de primera línea y los corticosteroides, independientemente de los niveles de proteína C reactiva, para reducir las recurrencias y permitir la retirada de los corticosteroides. |
IIa |
C |
Se debe considerar el uso de corticosteroides en dosis bajas a medias para pacientes con pericarditis solo en casos de contraindicación/fracaso de la aspirina/AINE y la colchicina, o cuando exista una indicación específica para controlar los síntomas y reducir las recurrencias. |
IIa |
C |
Se puede considerar la hidroxicloroquina en pacientes con pericarditis recurrente refractaria al tratamiento estándar (incluidos los corticosteroides y los agentes anti-IL-1) para prolongar la supervivencia libre de recidivas. |
IIb |
B |
No se recomiendan los corticosteroides como primera opción para los pacientes con pericarditis sin una indicación específica. |
III |
C |
PRONÓSTICO Y RESULTADOS
Miocarditis:
- Factores Pronósticos: La presentación clínica inicial es clave. La miocarditis de bajo riesgo (dolor torácico con función biventricular preservada) tiene un pronóstico benigno. Las presentaciones complicadas (IC, arritmias) tienen peor pronóstico. Factores como la miocarditis eosinofílica (ME), de células gigantes (MCG) y sarcoidosis cardíaca (SC) se asocian con peor pronóstico.
- Consideraciones de Género y Edad: La miocarditis es más prevalente en hombres (75%-84%). La miocarditis fulminante tiene una proporción similar entre sexos.
- Pacientes Pediátricos: Incidencia de miocarditis de 1-2 por 100,000. Los niños muy pequeños son propensos a miocarditis grave.
- Secuelas: Evolución a miocardiopatía dilatada (MCD) con IC subsiguiente, y arritmias ventriculares recurrentes (incluyendo MSC).
- Seguimiento: Recomendado en todos los pacientes con evaluación clínica, ECG, Holter, prueba de esfuerzo, ecocardiografía y RMC al menos dentro de los primeros 6 meses.
Pericarditis:
- Factores Pronósticos: Los casos de bajo riesgo se pueden manejar de forma ambulatoria. La pericarditis recurrente es la complicación más común (20%-30%).
- Complicaciones Raras: Taponamiento cardíaco y pericarditis constrictiva (CP) son raras en la AP viral/idiopática (<1%). El riesgo aumenta en etiologías inmunes, PCIS y neoplásicas (2%-5%), y es alto en pericarditis bacteriana (20%-30%).
- Consideraciones de Género y Edad: La recurrencia de pericarditis es mayor en mujeres.
- Pacientes Pediátricos: La pericarditis en niños es similar a adultos, pero más comúnmente inflamatoria.
- Adultos Mayores: Menos dolor torácico, fiebre; más disnea, fibrilación auricular (FA) y derrame pericárdico. Mayor uso de glucocorticoides, menor riesgo de recurrencias. Precaución con AINEs y ajuste de dosis de colchicina.
Embarazo y Lactancia en SIMP: El asesoramiento preconcepcional es esencial. La pericarditis y los derrames suelen ser benignos y se resuelven espontáneamente. AINEs (hasta la semana 20), corticosteroides a dosis mínimas efectivas, colchicina, azatioprina e IVIG son compatibles con el embarazo/lactancia.
Link a la publicación: https://www.escardio.org/Guidelines/Clinical-Practice-Guidelines/Myocarditis-and-Pericarditis